Hypertenze u žen ve fertilním věku
Souhrn
Hypertenze se vyskytuje u 8–9 % žen v reprodukčním věku, zhruba 50 % z nich je medikamentózně léčeno, proto je důležité prenatální poradenství. Ženy s preexistující hypertenzí, které otěhotní, mají horší prognózu včetně vysokého rizika rozvoje preeklampsie. U žen s vysokým a středně vysokým rizikem rozvoje preeklampsie je indikováno podávání nízké dávky kyseliny acetylsalicylové. Hypertenze v těhotenství komplikuje 5–10 % těhotenství. Přínos z antihypertenzní léčby pro mírnou a středně závažnou hypertenzi v těhotenství (TK 140–169/90–109 mm Hg) nebyl v klinických studiích prokázán s výjimkou menšího rizika rozvoje závažné hypertenze. Současná evropská guidelines doporučují zahájit farmakoterapii hypertenze při hodnotách systolického krevního tlaku 140 mm Hg nebo diastolického krevního tlaku 90 mm Hg za těchto situací: 1) gestační hypertenze (nezávisle na přítomnosti proteinurie); 2) preexistující hypertenze nasedající na gestační hypertenzi; 3) hypertenze provázená subklinickým orgánovým poškozením nebo symptomy (bolest v epigastriu, poruchy vidění nebo silné bolesti hlavy) kdykoli v těhotenství. Ve všech ostatních situacích se doporučuje zahájit medikamentózní léčbu hypertenze při hodnotách systolického krevního tlaku 150 mm Hg nebo diastolického krevního tlaku 95 mm Hg. U nepříliš závažné hypertenze je základem léčby metyldopa (lék první volby), labetalol nebo blokátory kalciových kanálů. Atenolol nemá být pro svou fetotoxicitu v těhotenství podáván vůbec. Většina perorálních antikonceptiv je spojena s mírným vzestupem krevního tlaku. Pokud se rozvine hypertenze, je většinou mírná a krevní tlak se obvykle po vysazení perorální antikoncepce normalizuje. Ženy, které otěhotněly pomocí metod asistované reprodukce, mají vyšší riziko rozvoje hypertenze v těhotenství. (Kap Kardiol 2020; 12: 7–11)
Klíčová slova
· preexistující hypertenze · gestační hypertenze · preeklampsie · kyselina acetylsalicylová · antikoncepce · metody asistované reprodukce
Epidemiologie hypertenze u žen v reprodukčním věku
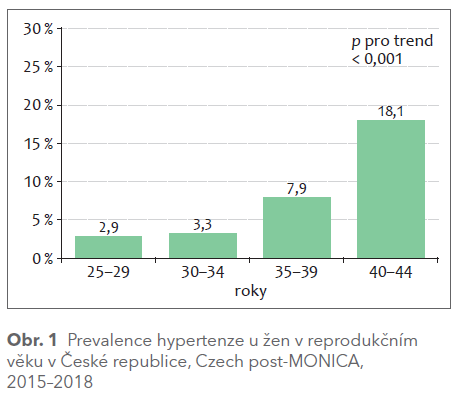
Prevalence hypertenze u žen v reprodukčním věku je výrazně nižší než u stejně starých mužů. Americká populační studie NHANES nalezla hypertenzi u žen ve věku 20–44 let v 8 %1 s výraznou závislostí na hodnotě BMI. V námi provedeném, zatím posledním průřezovém šetření studie Czech post‑MONICA v letech 2015–2018 jsme nalezli hypertenzi u žen ve věku 25–44 let v 9,2 % (obr. 1). Zhruba 50 % žen s hypertenzí v reprodukčním věku je medikamentózně léčeno. V souladu se současnými evropskými guidelines pro léčbu hypertenze, která doporučují zahájit farmakoterapii hypertenze 1. stupně i u osob s nízkým nebo středním rizikem, bude počet medikamentózně léčených žen ve fertilním věku narůstat.2 Z tohoto důvodu má velký význam prenatální poradenství.
Prenatální poradenství
Inhibitory ACE, blokátory AT1 receptorů a přímé inhibitory reninu jsou v těhotenství přísně kontraindikovány a neměly by být předepisovány ženám v reprodukčním věku bez spolehlivé antikoncepce. Beta‑blokátory mohou navodit bradykardii, růstovou retardaci a hypoglykemii plodu. Hodnoty krevního tlaku (TK) navíc beta‑blokátory snižují méně než blokátory kalciových kanálů. Nejpříznivější údaje jsou k dispozici pro labetalol (blokující α‑ i β‑receptory), zatímco atenolol by neměl být podáván vůbec, protože byla prokázána jeho fetototoxicita.2
U žen s hypertenzí v reprodukčním věku je třeba vyloučit sekundární hypertenzi, relativně častá může být u mladých žen stenóza renální tepny na podkladě fibromuskulární dysplazie.3 Na možnou renovaskulární hypertenzi je třeba pomýšlet zvláště v případě závažné (TK ≥ 180/110 mm Hg) nebo akcelerované či rezistentní hypertenze. Nález malé ledviny bez anamnézy renálního nebo urologického onemocnění rovněž výrazně zvyšuje pravděpodobnost stenózy renální tepny. Příčinou sekundární hypertenze u mladých žen může být užívání anorektik nebo abúzus kokainu či amfetaminu.
Ženy s preexistující hypertenzí, které otěhotní, mají významně vyšší riziko rozvoje naroubované preeklampsie, nutnosti provedení císařského řezu, předčasného porodu (do 37. týdne těhotenství), nízké porodní hmotnosti (< 2 500 gramů) a nutnosti hospitalizace novorozence na jednotce intenzivní péče i případného perinatálního úmrtí.4
Prevence preeklampsie
Vzhledem k tomu, že preeklampsie je obávanou komplikací hypertenze v těhotenství, je u všech žen s vysokým rizikem rozvoje preeklampsie doporučeno podávání nízké dávky kyseliny acetylsalicylové (100–150 mg), nejpozději od 12. týdne těhotenství do 36.–37. týdne těhotenství.2,5 Vysoké riziko rozvoje preeklampsie je přítomno při následujících onemocněních:
- hypertenze v předchozím těhotenství;
- chronické renální onemocnění;
- autoimunitní onemocnění (např. systémový lupus erythematodes nebo antifosfolipidový syndrom);
- diabetes mellitus 1. nebo 2. typu;
- hypertenze před těhotenstvím.
Nízká dávka kyseliny acetylsalicylové je doporučena i u žen se středním rizikem rozvoje preeklampsie, které mají více než jeden rizikový faktor:
- první těhotenství;
- věk ≥ 40 let;
- interval od předchozího těhotenství > 10 let;
- BMI ≥ 35 kg/m2;
- výskyt preeklampsie v rodině;
- mnohočetné těhotenství.
Na základě výsledků multicentrické, paralelně uspořádané, otevřené, randomizované, kontrolované studie v šesti univerzitních a ve 32 neuniverzitních nemocnicích v Nizozemsku je ženám s gestační hypertenzí nebo mírnou preeklampsií doporučeno vyvolat porod v 37. týdnu těhotenství. Tato strategie je spojena s lepšími výsledky než vyčkávání na spontánní porod a prodlužování těhotenství za 37. týden.6
Hypertenze v těhotenství
Hypertenze komplikuje 5–10 % těhotenství a je hlavní příčinou mateřské, fetální i novorozenecké morbidity a mortality v rozvinutých zemích. Hypertenze v těhotenství není jednotnou nosologickou jednotkou, nýbrž zahrnuje preexistující hypertenzi a gestační hypertenzi (tab. 1).2 Preeklampsie představuje podjednotku gestační hypertenze, která je provázena významnou proteinurií a multisystémovým postižením. Čím dříve se objeví gestační hypertenze v prvním těhotenství, tím vyšší je riziko rozvoje hypertenze v dalším těhotenství.

Nefarmakologická léčba hypertenze v těhotenství má jen omezený význam, protože intervence životosprávy v randomizovaných studiích ovlivnila průběh těhotenství jen velmi málo. S opatrností lze doporučit pokračovat v pravidelném cvičení. Obézní ženy by neměly zvýšit svou hmotnost o více než 6,8 kg.
Systolický krevní tlak ≥ 170 mm Hg či diastolický krevní tlak ≥ 110 mm Hg u těhotných musí být považován za závažnou situaci s nutností hospitalizace. Z medikamentózní léčby by měl být zvažován labetalol i.v. nebo metyldopa či nifedipin perorálně (tab. 2). Intravenózně podávaný dihydralazin již není považován za lék volby, protože jeho podávání je spojeno s větším výskytem nežádoucích účinků (častější hypotenze u matek, častější porod císařským řezem, častější abrupce placenty) (tab. 3 a 4). Dihydralazin je stále používán porodníky, zejména v USA; lze jej doporučit při selhání ostatních léků. Lékem volby u hypertenzní krize rovněž není nitroprusid sodný podávaný v nitrožilní infuzi (0,25–5,0 µg/kg/min). Protrahované podávání nitroprusidu sodného je spojeno se zvýšeným rizikem otravy fetu kyanidem, protože nitroprusid je metabolizován na thiokyanid, který je vylučován močí). Lékem volby u preeklampsie spojené s plicním edémem je nitroglycerin (podávaný v intravenózní infuzi v dávce 5 µg/min, která je postupně zvyšována každých 3–5 minut na maximální dávku 100 µg/min). V emergentních situacích lze také použít urapidil.

Existuje konsensuální shoda, že hodnoty krevního tlaku ≥ 160/110 mm Hg mají být ovlivňovány farmakologicky. Přínos z antihypertenzní léčby pro mírnou a středně závažnou hypertenzi v těhotenství (TK 140–169/90–109 mm Hg) nebyl prokázán v klinických studiích, s výjimkou menšího rizika rozvoje závažné hypertenze. Současná evropská2 guidelines doporučují zahájit farmakoterapii hypertenze při prahových hodnotách systolického TK 140 mm Hg nebo diastolického TK 90 mm Hg za těchto situací:
- gestační hypertenze (nezávisle na přítomnosti proteinurie);
- preexistující hypertenze nasedající na gestační hypertenzi;
- hypertenze provázená subklinickým orgánovým poškozením nebo symptomy (bolest v epigastriu, poruchy vidění nebo silné bolesti hlavy) kdykoli v těhotenství.
Ve všech ostatních situacích se doporučuje zahájit medikamentózní léčbu hypertenze při prahových hodnotách systolického TK 150 mm Hg nebo diastolického TK 95 mm Hg.
U nepříliš závažné hypertenze je základem léčby metyldopa (lék první volby), labetalol nebo blokátory kalciových kanálů (viz tab. 3). Atenolol nemá být pro svou fetotoxicitu v těhotenství podáván vůbec. Metoprolol lze bezpečně podávat v pozdější fázi těhotenství (léky druhé volby). Dlouhodobě působící blokátory kalciových kanálů jsou považovány za bezpečné, pokud se současně nepodává magnesium sulfát, u něhož může potenciální synergismus navodit těžkou hypotenzi. Krátkodobě působící nifedipin navozuje významné snížení krevního tlaku během 10–20 minut po perorálním podání. Byly popsány fatální a nefatální kardiovaskulární příhody po podání krátkodobě působícího nifedipinu, zvláště u starších osob.
Inhibitory ACE, blokátory angiotenzinu II na úrovni receptorů (sartany), přímé inhibitory reninu a antagonisté aldosteronu (spironolakton, eplerenon) jsou v těhotenství kontraindikovány.
Magnesium sulfát je vhodný k prevenci a léčbě křečí.
U žen s preexistující hypertenzí se doporučuje pokračovat v dosavadní medikaci s výjimkou inhibitorů ACE a blokátorů angiotenzinu II na úrovni AT1 receptorů. U preeklampsie je snížen plazmatický volum, a proto diuretická terapie není namístě, není‑li přítomna oligurie. Medikamentózní léčba je indikována v případě preexistující hypertenze při hodnotách systolického TK ≥ 150 mm Hg nebo diastolického TK ≥ 95 mm Hg (event. i při nižších hodnotách, je‑li přítomno orgánové poškození nebo onemocnění ledvin). Doporučenými přípravky jsou látky uvedené v tabulce 3. Zahájení medikamentózní léčby uvádí tab. 5.

Následné riziko kardiovaskulárních onemocnění
I když má gestační hypertenze podle definice vymizet do šesti týdnů po porodu, existují dnes spolehlivé důkazy, že gestační hypertenze, a zvláště preeklampsie, je spojena se zvýšením rizika rozvoje kardiovaskulárních onemocnění v pozdější fázi života (častější rozvoj hypertenze, infarktu myokardu a cévních mozkových příhod).
Naproti tomu ženy, u nichž se v průběhu těhotenství nevyvine hypertenze, mají snížené riziko hypertenze v pozdější fázi života ve srovnání s ženami, které nebyly nikdy gravidní. Těhotenství tak představuje určitý „zátěžový test“, který může odhalit kardiovaskulární riziko v pozdější fázi života.2
Ženy s gestační hypertenzí, a preeklampsií zvláště, by měly být o zvýšeném riziku kardiovaskulárních onemocnění v pozdější fázi života informovány a v pravidelných intervalech sledovány.2
Perorální antikoncepce
Užívání perorálních antikoncepčních přípravků je spojeno s mírným zvýšením krevního tlaku u většiny žen a s rozvojem jasné hypertenze zhruba u 5 % žen. Za vzestup tlaku jsou zodpovědné estrogeny i progesteron, ale přesný mechanismus není znám. Riziko kardiovaskulárních komplikací u žen užívajících perorální antikoncepci je obzvláště vysoké v případě, že kouří a jsou starší než 35 let. Moderní antikoncepční přípravky s obsahem estrogenu < 30 µg a obsahem progesteronu < 1 mg jsou z hlediska rizika hypertenze považovány za bezpečnější.
V epidemiologické studii provedené v roce 1994 v Anglii u 3 545 žen byly nalezeny významně vyšší hodnoty systolického i diastolického krevního tlaku u žen užívajících perorální antikoncepci (po adjustaci na věk).7 Americká Nurses’ Health Study nalezla vyšší riziko rozvoje hypertenze pouze u žen, které užívaly antikoncepci. Po vysazení antikoncepce bylo riziko rozvoje hypertenze stejné jako u žen, které perorální antikoncepci nikdy neužívaly.8 Rozumnou alternativu tak mohou představovat perorální antikoncepční přípravky obsahující pouze progesteron.9
Perorální antikoncepce by neměla být předepisována kuřačkám starším 35 let a ženám trpícím migrénami by měla být předepisována s opatrností.10
Riziko hypertenze a asistovaná reprodukce
V rozvinutých zemích se v současné době rodí 2–8 % dětí, které byly počaty metodou asistované reprodukce. Celkem se předpokládá, že více než šest milionů dětí na celém světě bylo počato různými metodami asistované reprodukce.11 Dřívější studie neukazovaly zjevný nárůst rizika hypertenze u žen, které byly podrobeny asistované reprodukci.12 Další retrospektivní analýza předpokládala, že nejpravděpodobnějším vysvětlením zvýšeného rizika gestační hypertenze nebo preeklampsie u matek, které byly oplodněny metodou asistované reprodukce, jsou mnohočetná těhotenství.13
Metaanalýza 66 dlouhodobých studií zahrnujících více než sedm milionů těhotenství, z nichž více než 200 000 bylo dosaženo pomocí asistované reprodukce, jasně ukázala významný nárůst rizika hypertenze u žen, které otěhotněly po léčbě infertility asistovanou reprodukcí.14
Nedávno publikovaná studie u dětí, které byly počaty pomocí asistované reprodukce, ukázala, že tyto děti mají ve srovnání se stejně starými kontrolními osobami zhoršenou endoteliální funkci, vyšší tuhost tepen a vyšší tloušťku intimy‑medie. V dalším sledování po pěti letech se ukázalo, že tito jedinci (průměrný věk 16,5 ± 2,3 roku) mají významně vyšší hodnoty systolického a diastolického TK při 24hodinové monitoraci TK a hodnoty u některých z nich již splňují definici hypertenze.15
Literatura
1. Bateman BT, Shaw KM, Kuklina EV, et al. Hypertension in women of reproductive age in the United States: NHANES 1999–2008. PLoS One 2012;7:e36171.
2. Regitz‑Zagrosek V, Roos‑Hesselink JW, Bauersachs J, et al; ESC Scientific Document Group. 2018 ESC Guidelines for the management of cardiovascular diseases during pregnancy. Eur Heart J 2018;39:3165–3241.
3. Gornik HL, Persu A, Adlam D, et al; Working Group ‘Hypertension and the Kidney’ of the European Society of Hypertension (ESH) and the Society for Vascular Medicine (SVM). First international consensus on the diagnosis and management of fibromuscular dysplasia. J Hypertens 2019;37:229–252.
4. Bramham K, Parnell B, Nelson‑Piercy C, et al. Chronic hypertension and pregnancy outcomes: systematic review and meta‑analysis. Br Med J 2014;348:g2301.
5. Rolnik DL, Wright D, Poon LC, et al. Aspirin versus placebo in pregnancies at high‑risk for preterm preeclampsia. N Engl J Med 2017;377:613–622.
6. Koopmans CM, Bijlenga D, Groen H, et al; HYPITAT Study Group. Induction of labour versus expectant monitoring for gestational hypertension or mild pre‑eclampsia after 36 weeks’ gestation (HYPITAT): a multicentre, open‑label randomised controlled trial. Lancet 2009;374:979–988.
7. Dong W, Colhoun HM, Poulter NR. Blood pressure in women using oral contraceptives: results from the Health Survey for England 1994. J Hypertens 1997;15:1063–1068.
8. Chasan‑Taber L, Willett WC, Manson JE, et al. Prospective study of oral contraceptives and hypertension among women in the United States. Circulation 1996;94:483–489.
9. Hussain SF. Progestogen‑only pills and high blood pressure: is there an association? A literature review. Contraception 2004;69:89–97.
10. World Health Organization. Medical eligibility criteria for contraceptive use. 3rd ed. 2004. http://apps.who.int/iris/bitstream/10665/42907/1/9241562668.pdf (date accessed June 28th 2018).
11. European IVF‑Monitoring Consortium (EIM); European Society of Human Reproduction and Embryology (ESHRE), Kupka MS, D’Hooghe T, Ferraretti AP, et al. Assisted reproductive technology in Europe, 2011: results generated from European registers by ESHRE. Hum Reprod 2016;31:233–248.
12. Farland LV, Grodstein F, Srouji SS, et al. Infertility, fertility treatment, and risk of hypertension. Fertil Steril 2015;104:391–397.
13. Wang YA, Chughtai AA, Farquhar CM, et al. Increased incidence of gestational hypertension and preeclampsia after assisted reproductive technology treatment. Fertil Steril 2016;105:920–926.
14. Thomopoulos C, Salamalekis G, Kintis K, et al. Risk of hypertensive disorders in pregnancy following assisted reproductive technology: overview and meta‑analysis. J Clin Hypertens (Greenwich) 2017;19:173–183.
15. Meister TA, Rimoldi SF, Soria R, et al. Association of assisted reproductive technologies with arterial hypertension during adolescence. J Am Coll Cardiol 2018;72:1267–1274.
zpět


