Adherence
Adherence a hypercholesterolémie
27. 11. 2019 - redakce Medical TribuneAdherence k léčbě hypercholesterolémie má zcela zásadní význam. Bývá však nízká, protože se jedná o léčbu chronickou, často doživotní, která nemá přímý pozorovatelný efekt. Na adherenci pacientů s vysokým cholesterolem v krvi nemá příliš velký vliv skutečnost, že pozitivní dopad hypolipidemik na snižování kardiovaskulárního rizika je jednoznačně prokázaný. Problematická je jak adherence k lékům, nejčastěji statinům, tak k nezbytným změnám životního stylu – pohybu a dietě.
Podle odborné literatury mapující účinnost dostupných léčebných prostředků mají největší účinnost na snížení hypercholesterolémie farmakoterapeutická opatření. Statiny v kombinaci s ezetimibem snižují koncentrace LDL cholesterolu (LDL‑C) o 30–60 procent a moderní léčba inhibitory PCSK9 o 60 i více procent nad rámec stávající statinové léčby. Dodržování dietních opatření přispívá ke snížení LDL‑C o 5–30 procent, proto je úprava jídelníčku výchozím doporučením u všech pacientů s vysokými hodnotami cholesterolu v krvi. Jak už ale bylo uvedeno v předchozích dílech našeho seriálu, adherence k dietním a pohybovým opatřením je vůbec nejnižší: potvrdil to průzkum společnosti IQVIA (2019) u stovky ordinací českých internistů a praktických lékařů a přibližně pěti set jejich pacientů. Ukázalo se, že jen asi polovina pacientů s diagnózou diabetu, dyslipidémie nebo hypertenze dodržuje všechna léčebná doporučení, tedy nejen farmakoterapii, ale i režimová doporučení, přičemž nejhorší situace byla právě u pravidelného pohybu a diety. Podle dotázaných lékařů dělalo nemocným největší potíže omezení tuků, sacharidů a soli v jídelníčku a dodržování pravidelnosti ve stravování, což potvrdili i samotní pacienti.
Adherence ke statinům
Statiny patří k nejčastěji předepisovaným lékům a adherence k nim se vyplatí – snižuje riziko kardiovaskulárních (KV) příhod až o 25 procent (DiMatteo MR et al., Med Care 2002). U většiny pacientů ve vysokém a velmi vysokém KV riziku je preferována intenzivní léčba statiny, nejlépe v kombinaci s ezetimibem. Důležitost adherence k terapii statiny dokazuje například i to, že z 5 590 pacientů po prvním infarktu myokardu (IM) měli ti s nižší než 80% adherencí více než čtyřnásobné riziko opakovaného IM a více než dvojnásobné riziko mortality v porovnání s těmi, jejichž adherence činila 80 procent a více (Wei L et al., Heart 2002). Parris et al. (Diabetes Care 2005) potvrzují 80% compliance při léčbě statiny jako minimum nutné pro dosažení cílových hodnot cholesterolu.
Studie publikovaná v roce 2017 v časopise Atherosclerosis (Guglielmi V et al.) se zaměřila na faktory spojené s vyšší adherencí k hypolipidemické léčbě v reálné klinické praxi u populace pacientů italských praktických lékařů, která již prodělala KV příhodu. Jednalo se tedy o pacienty ve velmi vysokém KV riziku, u nichž bylo cílem dosáhnout snížení LDL‑C pod 1,8 mmol/l nebo snížení o ≥ 50 procent při vstupní hodnotě 1,8–3,5 mmol/l (podle evropských doporučení ESC/EAS pro management dyslipidémií z letošního roku jsou hodnoty u těchto pacientů ještě přísnější – nejméně 50% snížení výchozích hodnot LDL‑C a dosažení hodnot pod 1,4 mmol/l). U nemocných byla nově zahájena léčba statinem, ezetimibem nebo jejich kombinací a pacienti podstoupili kontrolní vyšetření po třech a šesti měsících. Do studie bylo zařazeno celkem 18 423 neselektovaných pacientů z databáze praktických lékařů (56 procent mužů, průměrný věk 66,6 ± 0,4 roku). Jak už bylo řečeno, téměř všichni už byli v době zahájení studie po KV příhodě, přesto už po třech měsících dodržovalo léčbu pouze 61 procent, a po šesti měsících dokonce jen 55 procent z nich. Ukázalo se, že vysoká úroveň adherence byla spojena s téměř 3× vyšší pravděpodobností dosažení cílových hodnot LDL‑C. Největší šanci na dosažení těchto hodnot měli pacienti léčení fixní kombinací simvastatin/ ezetimib, simvastatinem, atorvastatinem a rosuvastatinem. Horší výsledky byly zjištěny u pravastatinu, fluvastatinu a lovastatinu, tedy méně účinných statinů. S nízkou adherencí bylo spojeno také podávání minimálních nebo naopak maximálních dávek statinů. Autoři z toho usuzují, že základními důvody pro nižší míru adherence jsou na jedné straně vnímaný nedostatek terapeutického účinku (a tedy nedostatečná preskripce ze strany lékaře) a na druhé straně, u maximálních dávek, obavy z nežádoucích účinků nebo jejich skutečný výskyt. Jiná práce (Gibson TB et al., Am J Pharm Benefits 2012) potvrzuje, že 33–50 procent pacientů přeruší léčbu statiny během jednoho roku od zahájení léčby a důslednost v užívání léků se snižuje v čase.
Světová zdravotnická organizace (WHO) dělí potenciální důvody non‑adherence k farmakoterapii do pěti skupin – důvody na straně pacienta, na straně onemocnění a jeho povahy, na straně lékaře a jím vedené terapie, socioekonomické důvody a důvody spojené s nastavením zdravotního systému. Uvedenými důvody se ve vztahu k pacientům s dyslipidémiemi podrobněji zabývá přehledový článek Boswortha a spolupracovníků (2018). Podle autorů je míra adherence ze strany pacienta ovlivněna především jeho znalostmi o onemocnění a přesvědčením o jeho závažnosti, jeho připraveností a dlouhodobou motivací se léčit. Neméně důležitá je důvěra nemocného ve své vlastní schopnosti zvládnout léčebná opatření a jeho očekávání od léčby. Jak opět ukázal český dotazník IQVIA, hlavními dvěma důvody nízké adherence k lékům bylo, že pacienti zapomínali léky užít, zvláště pokud jich během dne měli brát více, a že se obávali nežádoucích účinků (nebo měli pocit, že jim léky nedělají dobře).
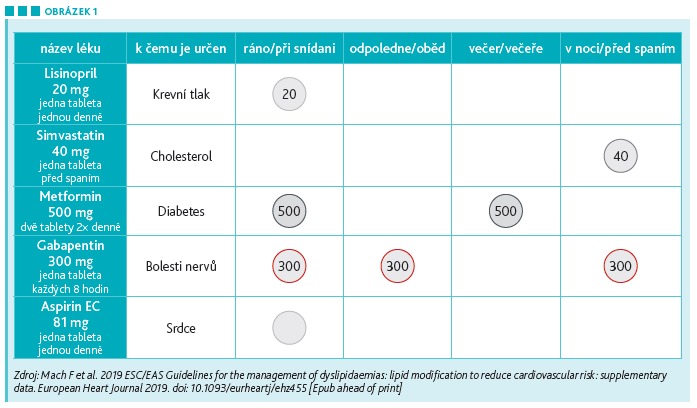
Z pohledu povahy onemocnění je podle Boswortha klíčové pamatovat na to, že hypercholesterolémie je chronické asymptomatické onemocnění, které až do doby klinické manifestace pacienty nebolí a neomezuje je v jejich běžném životě. Pacienti proto mají tendenci chorobu podceňovat a obtížněji se jim chápe přínos dlouhodobě vedené medikace, nevidí okamžité účinky léčby. Zásadní je proto důsledná a pravidelně opakovaná edukace. Pacient by měl rozumět principu fungování medikace, kterou užívá, a měl by rovněž znát názvy svých léků a k čemu slouží. Ideální je, aby si vytvořil přehledný seznam denně užívaných léků. Tento seznam by měl mít stále při sobě (příklad seznamu viz obr. 1).
Specifickým problémem klinické praxe při léčbě hypercholesterolémií, který je jednou z nejčastějších příčin non‑adherence, jsou svalové symptomy přičítané léčbě statiny (statin‑attributed muscular symptoms, SAMS). SAMS variují od pocitů únavy a svalové slabosti přes myalgie až po vzácnou rhabdomyolýzu a mohou, ale také nemusejí být spojeny s laboratorními změnami (elevace kreatinkinázy). Metaanalýzy zaslepených a placebem kontrolovaných studií ukazují, že incidence SAMS se pohybuje mezi dvěma a třemi procenty a observační studie odhadují prevalenci mezi 10–25 procenty. SAMS jsou poměrně vzácný nežádoucí účinek, přesto některá data hovoří o tom, že svalovými bolestmi může reálně trpět až třetina pacientů léčených statiny. Na druhou stranu není jisté, kolik z těchto obtíží je skutečně kauzálně spojeno s terapií statiny. Lékaři by nicméně měli být na možnost SAMS připraveni a měli by umět reagovat na otázky pacientů na toto téma. Evropská společnost pro aterosklerózu (EAS) vydala dokonce konsensus pro management SAMS (Atherosclerosis 2015), kde je problematika jasně vymezena včetně postupů, jak minimalizovat riziko vzniku SAMS a jak postupovat při jejich výskytu.
Jak už bylo naznačeno, dle Boswortha by měli lékaři věnovat pozornost správné titraci statinové léčby, protože ovlivňuje nejen kompenzaci onemocnění, ale také adherenci – příliš nízké dávky nebo volba méně účinných statinů, například kvůli obavám lékaře z nežádoucích účinků, nemusejí vést k dosahování cílových hodnot LDL‑C; pacient pak může vnímat léčbu jako neúčinnou a být méně adherentní.
Česká společnost pro aterosklerózu (ČSAT) publikovala edukační materiály pro lékaře a pacienty, v nichž reaguje na určité zažité předsudky a mýty či omyly o statinech, mnohdy podporované mediálně. Materiály vhodné právě i na podporu adherence pacientů popisují devět nejčastějších mýtů spojovaných se statinovou terapií a uvádějí je na pravou míru (viz tabulku 1).

Protože non‑adherence k lékům je často multifaktoriální, přístup k jejímu ovlivnění by měl být komplexní. Obecně platí, že přístupy šité na míru konkrétnímu nemocnému jsou účinnější než přístupy „one size fits all“, což potvrzuje i metaanalýza z roku 2014 (Nieuwlaat R et al., Cochrane Database Syst Rev 2014) – téměř všechny zkoumané intervence, které byly účinné v podpoře dlouhodobé adherence, měly komplexní charakter (např. volba léčby s pohodlnějším užíváním, poskytování informací o léčbě, poradna, připomínání aplikace a užití léků, motivace nemocných, pravidelný telefonický kontakt atd.). V kontextu chronické hypolipidemické léčby se v posilování krátkodobé i dlouhodobé adherence osvědčily také intervence založené na intenzifikaci léčby.
Bosworth ve svém příspěvku zmiňuje rovněž možnosti tzv. mHealth, tedy komunikace s pacienty prostřednictvím mobilních telefonů a SMS. Je totiž potvrzeno, že lidé otevřou 99 procent textových zpráv a 90 procent je přečteno během tří minut od doručení. Práce Parka a spolupracovníků (J Adv Nurs 2014) ukázala, že adherenci k farmakoterapii je možné zvýšit pomocí cílených a personalizovaných SMS, navíc více než 80 procent pacientů vyjádřilo spokojenost s touto formou podpory. Podle jiné práce (Chow CK et al., JAMA 2015) vedl podpůrný program založený na odesílání čtyř motivačních a připomínkových SMS týdně po dobu šesti měsíců k signifikantnímu poklesu hodnot LDL‑C, systolického TK, BMI, k omezení kouření a pozitivní změně životního stylu.
Jako účinná při posilování adherence se ve studiích ukazuje i podpora pacientů ze strany sester a lékárníků (edukace, motivace, zpětná vazba lékaři). Předpokladem ale je, aby postupovali v souladu s léčebnými opatřeními předepsanými lékařem. Důležité je, aby pacient dostával informace od lékaře a dalších zdravotnických pracovníků srozumitelným a dobře zapamatovatelným způsobem a informace mu byly podávány ve správný čas. Z tohoto pohledu lze sdělení pro pacienta rozdělit podle priority, jak ukazuje tabulka 2.

Adherence k pohybové aktivitě
Už bylo řečeno, že adherence chronických pacientů k pohybovým opatřením je nízká. Nezřídka jde o osoby s nadváhou a obezitou, osoby s bolestmi pohybového aparátu, nebo může jít o nemocné s ischemickou chorobou dolních končetin, u nichž je adherence k léčbě obecně velmi problematická. I v případě pohybové aktivity má však smysl najít si čas a edukovat pacienty o zdravotních benefitech pravidelného pohybu. Zvláště důležité je ale hledat spolu s pacientem formy pohybu, které jsou pro něj přijatelné, které aktuálně zvládne a které pro něj budou dostatečně motivující. Cíle by měly být vytyčovány reálně, individuálně a pokud možno konkrétně, aby bylo možné posoudit jejich dosahování. Některý pacient bude třeba schopen vrátit se po letech k tenisu či tanci, jiný začne běhat, u někoho bude úspěchem pravidelná chůze. Právě chůze je aktivitou prospěšnou fyzicky i psychicky, kterou mohou v individuální frekvenci a intenzitě vykonávat všichni. Podle výzkumů z poslední doby už jen zařazení dvou hodin svižné chůze týdně (20–30 minut denně) do denního programu snižuje riziko KV příhody, rozvoje diabetu a předčasného úmrtí – např. práce z roku 2008 (Br J Sports Med 2008) prokázala vliv chůze na snížení rizika KV onemocnění a celkové mortality, a to jak u mužů, tak u žen. Přínos byl patrný i u méně chodících (cca 10 km za týden, středním tempem), větší aktivita vedla k významně většímu dopadu na nemocnost i úmrtnost; ukázalo se i to, že většího efektu lze dosáhnout také rychlou chůzí.
Současná doporučení nabádají k provozování alespoň 30minutové fyzické aktivity mírné intenzity po většinu dní v týdnu, optimálně denně. Těchto 30 minut pohybu lze některým pacientům rozdělit do dvou či tří 10–15minutových intervalů během jednoho dne, což je dosažitelný cíl a jen obtížně se pro něj budou pacientům hledat výmluvy. Pro hůře pohyblivé jedince se dobře hodí chůze s hůlkami, které poskytnou stabilitu, tzv. nordic walking. Ideální je však absolvovat zaškolení, aby byly hůlky používány správně a efektivně. V dnešní době lze navíc pro monitoraci denního pohybu a průběžnou motivaci využít různých krokoměrů, chytrých hodinek nebo aplikací v mobilních telefonech, které postupně oslovují i starší ročníky, případně mohou pomoci pohybové aktivity prováděné kolektivně.
O prospěšnosti chůze je přesvědčen také prof. MUDr. Aleš Linhart, DrSc., předseda České kardiologické společnosti. Podílel se proto na vytvoření edukačních stránek www.6000kroku. cz, kde jsou shromážděny všechny důležité a konkrétní informace pro zájemce o chůzi a pohyb obecně. Podle prof. Linharta je právě šest tisíc kroků, zhruba hodina souvislé chůze, prahem, kterého může denně dosáhnout většina pacientů, a jde přitom o objem pohybu, který už má prokazatelný vliv na zdraví srdce a cév, ale také na duševní rovnováhu a celkovou kondici.
Adherence k dietě
Dieta u pacientů v primární a sekundární prevenci KV onemocnění je podobně jako farmakoterapie opředena řadou mýtů a zkreslených představ, které mají vliv na adherenci – pacient může např. snadno nabýt dojmu, že už se nikdy „pořádně a s chutí nenají“, což ho odradí hned na začátku, nebo se naopak pustí do vylučování podle jeho názoru nevhodných potravin, a pokud je adekvátně nenahradí, v jeho jídelníčku začnou chybět důležité živiny, což se negativně projeví na jeho duševní a fyzické pohodě.
U jednotlivých pacientů se proto může na edukaci a sestavení jídelníčku podílet k tomu způsobilý odborník, nutriční terapeut. Výhodou jeho zapojení je to, že dokáže z odborných doporučení, která jsou pro laiky málo srozumitelná a málo návodná, vytvořit konkrétní obsah – klíčové pro proveditelnost dietních změn a jejich dlouhodobé udržení je přihlédnutí k realitě konkrétního pacienta, k jeho aktuálnímu zdravotnímu stavu, k aktuálním stravovacím návykům, časovým i finančním možnostem, kognitivním schopnostem či k jeho schopnosti vařit atd. I zde je, stejně jako u pohybové aktivity, důležité, aby pacient získal dojem, že změna v jídelníčku je proveditelná, je v jeho silách a on ví, jak na to. I při implementaci dietních opatření se doporučuje postupovat v krocích a neprovádět příliš velké a skokové změny. Nutriční terapeut dokáže poradit, jak postupně a efektivně v jídelníčku redukovat např. nasycené mastné kyseliny nebo sůl a jak naopak přidávat ovoce a zeleninu atd. Obecné zásady jídelníčku v managementu hypercholesterolémie shrnuje tabulka 3.

Literatura:
1. DiMatteo MR, Giordani PJ, Lepper HS, Croghan TW. Patient adherence and medical treatment outcomes: a meta‑analysis. Med Care. 2002;40(9):794–811. 2. Wei L, Wang J, Thompson P Wong S, Struthers AD, MacDonald TM. Adherence to statin treatment and readmission of patients after myocardial infarction: a 6 year follow up study. Heart 2002;88:229–233. 3. Parris ES, Lawrence DB, Mohn LA, Long LB. Adherence to statin therapy and LDL cholesterol goal attainment by patients with diabetes and dyslipidemia. Diabetes Care. 2005;28(3):595–599. 4. Guglielmi V, Bellia A, Pecchioli S et al. Effectiveness of adherence to lipid lowering therapy on LDL‑cholesterol in patients with very high cardiovascular risk: a real‑world evidence study in primary care. Atherosclerosis 2017;263:36–41, doi: 10.1016/j.atherosclerosis. 2017.05.018. 5. Gibson TB, Fendrick AM, Gatwood J, Chernew ME. Gaps in treatment, treatment resumption, and cost sharing. Am J Pharm Benefits. 2012;4:e159–e165. 6. Nieuwlaat R, Wilczynski N, Navarro T et al. Interventions for enhancing medication adherence. Cochrane Database Syst Rev. 2014;(11):CD000011. 7. Park LG, Howie‑Esquivel J, Dracup K. A quantitative systematic review of the efficacy of mobile phone interventions to improve medication adherence. J Adv Nurs. 2014;70(9):1932–1953. 8. Chow CK, Redfern J, Hillis GS et al. Effect of lifestyle‑focused text messaging on risk factor modification in patients with coronary heart disease: a randomized clinical trial. JAMA. 2015;314(12):1255–1263. 9. Bosworth HB, Ngouyombo B, Liska J, Zullig LL, Atlani C, Beal AC. The importance of cholesterol medication adherence: the need for behavioral change intervention programs. https://doi.org/10.2147/PPA.S153766.



